Aktualisiert am 30. Juni 2022 von ÁYIO-Q Redaktion
Lesezeit: ca. 25 Minuten
Volksleiden Parodontitis: Wie Sie Ihre Zähne retten können
Parodontitis – Sie zählt zu den häufigsten chronischen Erkrankungen weltweit. In Deutschland leiden etwa 11,5 Millionen Menschen an einer schweren Form der Parodontitis. Die Erkrankung beginnt in der Regel schleichend und vom Betroffenen unbemerkt. Bleibt sie über einen sehr langen Zeitraum unbehandelt, kann es zu Zahnlockerungen und auch zum Zahnverlust kommen. Nahezu jeder zweite Mensch leidet im Laufe seines Lebens an einer mehr oder weniger ausgeprägten Parodontitis.
Allerdings bedroht Parodontitis nicht nur die Zähne. Die chronische Parodontitis ist auch ein Risikofaktor für Herz-Kreislauf-Erkrankungen sowie für Diabetes. Typische Anzeichen und Symptome einer Parodontitis sind rot bis blau verfärbtes Zahnfleischgewebe sowie Zahnfleischbluten. Erfahren Sie hier alles, was Sie über die Symptome, Ursachen und die Behandlung von Parodontitis wissen müssen.
- Beschreibung
- Symptome
- Formen & Risikofaktoren
- Ursachen
- Diagnose
- Verlauf & Prognose
- Schulmedizinische Behandlung
- Vorbeugende Maßnahmen
- Natürliche & alternative Therapiemöglichkeiten
Was versteht man unter Parodontitis?
Parodontitis, im Sprachgebrauch oft auch als Parodontose bezeichnet, ist eine chronische bakterielle Entzündung des Zahnhalteapparates und auch des Zahnfleischgewebes, die zu Zahnverlusten führen kann. Der Zahnhalteapparat, auch „Parodontium“ (um den Zahn herum) bezeichnet, setzt sich aus 4 verschiedenen Komponenten zusammen: Das Zahnfleisch, der Zahn selbst, das Zahnfach und auch der Zahnhalteapparat. Ist einer der Teile des Zahnhalteapparates von dieser Entzündung betroffen, spricht man von einer Parodontitis und es ist davon auszugehen, dass sie nach und nach auch die anderen Teile des Zahnhalteapparates befallen wird.

Im Allgemeinen wird der Begriff Parodontose typischerweise im Zusammenhang mit der Gingivitis verwendet. Dies entspricht jedoch nicht der medizinisch korrekten Definition. Parodontose, auch Zahnfleischrückgang genannt, ist der primär altersbedingte und auch entzündungsfreie Schwund des Zahnhalteapparates (= Bindegewebe), wobei häufig der Kieferknochen (= Knochensubstanz) betroffen ist. Ebenso wie bei einer unbehandelten Parodontitis können in der Folge ausfallende Zähne auftreten.
Neben Karies sind Zahnfleischerkrankungen das häufigste Krankheitsbild in der Zahnmedizin. Nach dem 45. Lebensjahr ist Parodontitis einer der Hauptgründe für ausfallende Zähne. Forschungen zufolge sind aber auch junge Menschen zunehmend von Parodontalerkrankungen betroffen. So hat etwa jeder Siebte unter 30 Jahren mit Parodontitis zu kämpfen.
Das ist ein Ärgernis für alle, die regelmäßig ihre Zähne putzen und davon ausgehen, dass sie damit viel richtig machen. Dabei ist Zahnreinigung nicht gleich Zahnreinigung. Meist muss die Putzstrategie erst erlernt oder im Rahmen einer therapieorientierten Mundprophylaxe an den eigenen Zähnen trainiert werden. Darüber hinaus ist das Risiko, an Parodontitis zu erkranken, von Mensch zu Mensch individuell verschieden.
In jedem Fall ist klar, dass ein gesundes und ausgewogenes, festes Zahnfleisch ein wichtiger Schutz vor Zahnverlust und damit auch vor Zahnersatz ist.
Welche Symptome treten bei einer Parodontitis auf?

Häufige Anzeichen für die Erkrankung sind blutendes Zahnfleisch und Mundgeruch. Treten diese Veränderungen häufiger auf, sollte man schnell einen Zahnmediziner aufsuchen. Andere Unregelmäßigkeiten können ebenfalls als Erkennungssymptome für Parodontitis gelten:
- Blutendes Zahnfleischgewebe (z.B. bei der häuslichen Mundhygiene und auch spontan).
- Geröteter, entzündeter und auch empfindlicher Zahnhalteapparat
- Zahnfleischschwund (Vergrößerung der Zahnfleischspalten oder dunkle Dreiecke zwischen den Zähnen)
- Berührungsempfindliche Parodontalstellen
- Empfindliche Zahnhälse
- Unaufhörlicher Mundgeruch oder eine anhaltende unerwünschte Geschmacksrichtung im Mund
- Eiterausfluss aus den Parodontaltaschen
- Lockere oder abstehende Zähne (größere Zahnabstände)
- Veränderungen im Kauen (Biss)
- Veränderter Prothesensitz, schlechter Halt der Prothese
- Gingivitis
Wenn Sie mehrere dieser Warnzeichen oder Symptome bemerken, sollten Sie sich unbedingt mit einem Zahnarzt in Verbindung setzen und ihm Ihre Beobachtungen mitteilen. Sie oder er kann Ihnen zusätzliche Informationen geben oder Sie an einen Spezialisten für Parodontologie überweisen.
Was sind die verschiedenen Formen der Parodontitis?
Im Jahr 1999 haben Forscher eine internationale Kategorie von Zahnfleischerkrankungen festgelegt, die seit 2001 auch in Deutschland vorgeschlagen wird. Danach wurde die Parodontitis entweder als persistierend, aggressiv, nekrotisierend oder als Manifestation einer systemischen Erkrankung klassifiziert. Seit einigen Jahren gibt es jedoch eine neue Klassifikation, die folgende 3 Arten von Parodontitis umfasst:
- Parodontitis
- Nekrotisierende Parodontitis
- Parodontitis als Manifestation einer systemischen Erkrankung
Gefährliches Element: Nekrotisierende Parodontitis
Die nekrotisierende ulzerative Parodontitis (NUP) ist eine ungewöhnliche, aber besonders übertragbare und schnell verlaufende Krankheitsform. Sie geht mit ausgeprägten Blutungen des Zahnfleischgewebes, Absterben von Gewebe (Tod), Geschwüren (Ulcera) im Zahnfleischgewebe zwischen den Zähnen und auch Schmerzen einher. Hinzu kommen Mundgeruch, geschwollene Lymphknoten sowie vermeintliche Pseudomembranen (bilden sich als Folge der Entzündung aus abgestorbenen Gewebezellen und haben auch kein geordnetes großes Gewebegerüst).
Die NUP beruht auf einer Infektion mit Mikroorganismen, die auch in der Mundhöhle gesunder Menschen vorhanden sind, sich aber bei den betroffenen Patienten übermäßig vermehrt haben. Dies geschieht z. B. häufig bei HIV-Infizierten mit ihrem geschädigten körpereigenen Immunsystem. Die nekrotisierende Parodontitis wird deshalb gelegentlich auch als HIV-assoziierte Parodontitis bezeichnet.
Nekrotisierende ulzerative Parodontitis (NUP) und auch nekrotisierende ulzerative Gingivitis (NUG) werden gemeinsam als nekrotisierende Zahnfleischerkrankung bezeichnet. Es handelt sich um verschiedene Phasen ein und derselben Infektion: Solange nur das Zahnfleischgewebe betroffen ist, stellt der Zahnarzt eine NUG fest. Wenn die entzündlichen und auch abbauenden Prozesse den Kieferknochen und auch das Bindegewebe zwischen dem Ursprungszement und dem Knochen (Desmodont) befallen haben, spricht er von NUP.
Risikofaktor – Systemische Erkrankung
Manchmal tritt die Parodontitis im Rahmen einer systemischen Erkrankung (Grunderkrankung) auf. Es ist nicht immer einfach festzustellen, ob die Krankheit die Parodontitis verursacht oder eher zum Fortschreiten der „normalen“ Parodontitis beiträgt, die vom Zahnbelag ausgeht.
Es wird davon ausgegangen, dass die folgenden systemischen Erkrankungen die Entzündung des Zahnhalteapparats beeinträchtigen und somit erheblich zum Verlust des Zahnfleischhalteapparats beitragen:
- genetische Erkrankungen wie Down-Syndrom, extreme Neutropenie (Mangel an neutrophilen Granulozyten), Papillon-Lefèvre-Syndrom, Cohen-Syndrom, Epidermolysis bullosa, Ehlers-Danlos-Syndrom, systemischer Lupus erythematodes, Glykogenspeichererkrankung usw.
- erworbene Immunschwächezustände: erworbene Neutropenie, HIV
- Entzündliche Erkrankungen wie Epidermolysis bullosa, entzündliche Erkrankungen des Verdauungstrakts (z. B. Morbus Crohn, Colitis ulcerosa)
Darüber hinaus gibt es Grunderkrankungen, die den Verlauf der Parodontitis beeinflussen können. Diese bestehen aus:
- Diabetische Erkrankungen (Mellitus)
- Fettleibigkeit (Adipositas)
- Schwächung der Knochen
- rheumatische Gelenkentzündungen und auch Arthrose
- Psychische Spannungen und Ängste
- Rauchen (Nikotinabhängigkeit)
Wodurch entsteht eine Parodontitis?
Die Parodontitis beginnt in der Regel schleichend mit einer Entzündung des Zahnfleischs (Gingivitis). Die Hauptursache ist eine schlechte Mundhygiene. Durch unzureichende oder falsche Reinigung bildet sich Plaque auf den Zähnen, vor allem an der Verbindungsstelle zwischen Zahn und Zahnfleisch. Die Beläge bestehen aus Nahrungsresten, Speichel, Keimen und auch deren Stoffwechselprodukten.
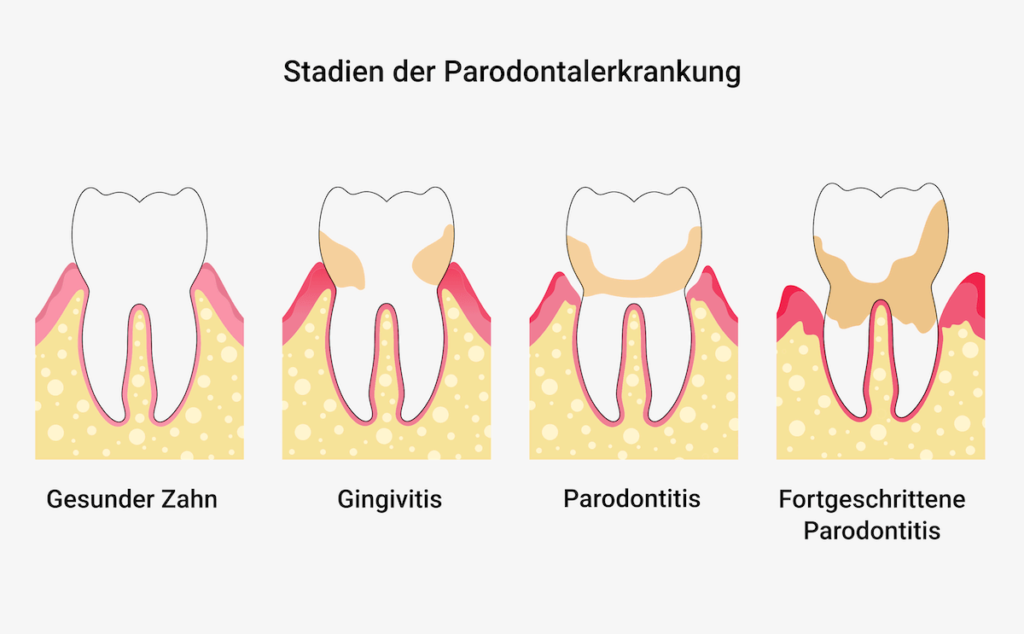
Eine der häufigsten Ursachen für gereiztes Zahnfleischgewebe ist also mikrobieller Zahnbelag. Zahnbelag ist ein dünner, zunächst kaum wahrnehmbarer Film, der zum großen Teil aus Bakterien besteht. Er findet sich vor allem an der Nahtstelle zwischen Zahn und Zahnfleisch und kann sich bei Berührung mit der Zunge fusselig anfühlen. Die Stoffwechselprodukte der Mikroorganismen in der Plaque können dazu führen, dass das Zahnfleisch anschwillt und sich entzündet. Plaque kann durch richtiges Zähneputzen entfernt werden. Dies lässt darauf schließen, dass die Gefahr einer Gingivitis und auch einer Parodontitis durch gute Zahnhygiene verringert werden kann.
Parodontalentzündungen und Parodontitis können auch durch andere Bedingungen begünstigt werden, z. B:
- genetische Veranlagung
- Rauchen
- Stoffwechselkrankheiten wie Diabetes
- psychische Anspannung
- Erkrankungen des Immunsystems
- Hormonveränderungen während der Schwangerschaft
Außerdem sind manche Menschen viel anfälliger als andere. Ebenso ist es möglich, dass bestimmte Medikamente ein übermäßiges Wachstum des Zahnhalteapparats verursachen, was die Mundgesundheit erschwert und auch die Gingivitis fördert. Dies gilt beispielsweise für Medikamente, die das körpereigene Immunsystem unterdrücken (so genannte Immunsuppressiva), oder Medikamente, die zur Behandlung von Gefäß- und Herzerkrankungen eingesetzt werden.
Medizinische Diagnose der Parodontitis
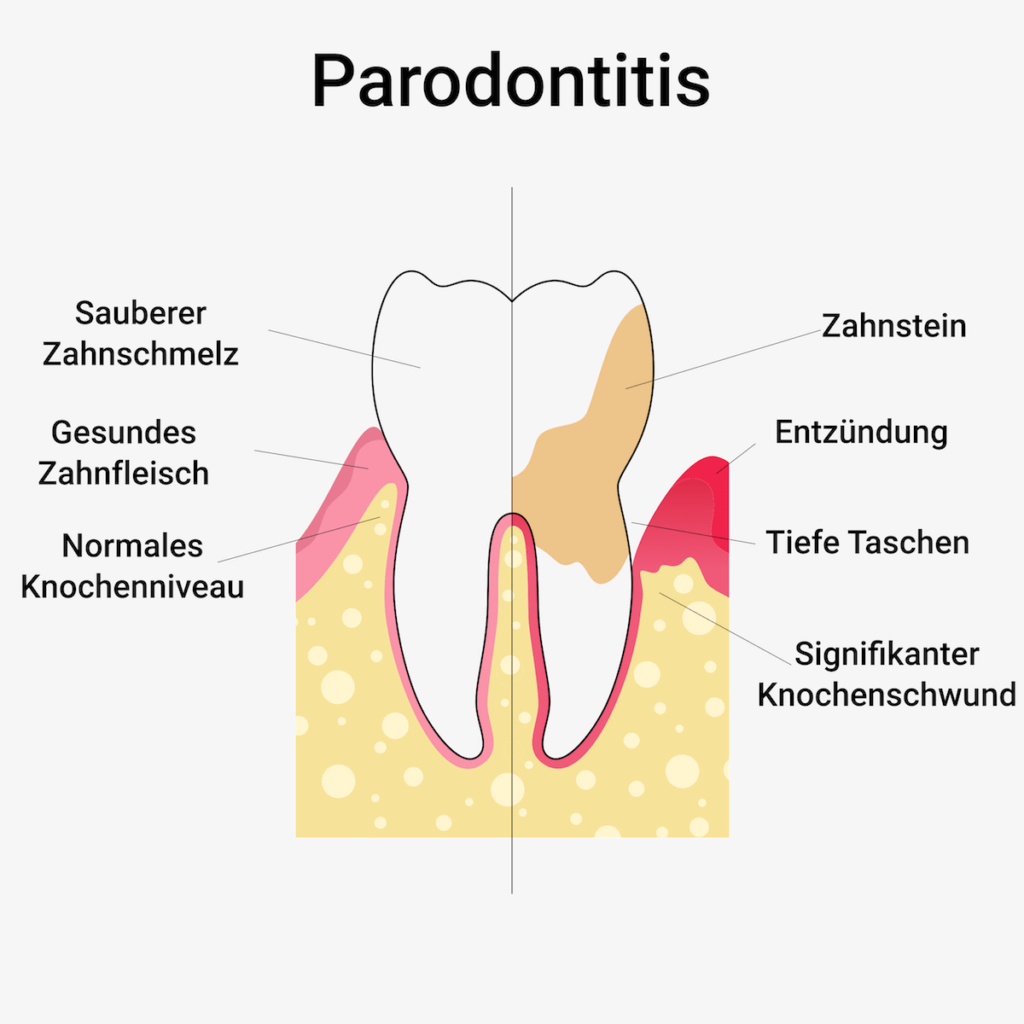
Der Zahnarzt kann Parodontitis mit Hilfe einer winzigen Messsonde feststellen: Dazu misst er an jedem einzelnen Zahn die Tiefe der Tasche. Außerdem stellt er den sogenannten Blutindex (PSI) fest. Dieser gibt ihm einen konkreten Überblick über den Zustand der Zähne und auch über das Ausmaß einer möglichen Entzündung.
Mit Hilfe einer speziellen Sonde misst er sorgfältig die Tiefe der einzelnen Zahnfleischtaschen und die Blutungsneigung. Die Ergebnisse fasst er in einem Index zusammen, dem PSI (Parodontaler Screening-Index). Es gibt 4 Stufen. Bei PSI 1 und 2 beträgt die Taschentiefe weniger als 3,5 Millimeter, doch bei PSI ist bereits Zahnstein oder Plaque vorhanden, der zur Gefahr werden kann. PSI 3 deutet auf eine leichte bis mäßige Parodontitis hin, und die Taschentiefen liegen zwischen 3,5 und 5,5 Millimetern. PSI 4 bedeutet eine mittelschwere bis schwere Parodontitis mit Taschenmitten von mehr als 5,5 Millimetern.
Verlauf & Prognose der Parodontitis
Die Entzündung des Zahnfleisches kann zurückgehen. Sie kann aber auch bestehen bleiben, zunehmen und zu einer Parodontitis werden.
Wenn die Gingivitis anhält, können die Taschen zwischen dem Zahn und dem Zahnfleisch mehrere Millimeter tief werden, in manchen Fällen sogar viel mehr als 1 Zentimeter. In den Zahnfleischtaschen sammeln sich Mikroorganismen, an die man mit der Zahnbürste nicht mehr herankommt. Am Ursprung sowie am Zahnhals bilden sich mikrobielle Ablagerungen, die sich verfestigen können und in der Praxis des Kieferorthopäden einfach beseitigt werden können. Verstärkte Ablagerungen des Zahnfleischs werden als Konkremente bezeichnet – im Gegensatz zu verstärkten Ablagerungen über dem Zahnfleisch, die als Zahnstein bezeichnet werden. Je tiefer eine Tasche ist, desto mehr dringt der bakterielle Zahnbelag in Richtung Zahnansatz vor.
Bakterien und auch Zahnstein in den Taschen können weitere Entzündungen hervorrufen. Bei der Parodontitis greift das den Zahnhalteapparat an. Wenn sie fortschreitet, wird auch der Kieferknochen um die Zähne herum angegriffen und abgebaut. Dadurch können Teile der Zahnwurzel in Mitleidenschaft gezogen werden. Die Zähne können sich mit der Zeit lockern, so dass es schwierig oder unangenehm wird, zu essen. Danach können sie nicht mehr gehalten werden und müssen möglicherweise sogar entfernt werden.
Zahnfleischprobleme treten in Schüben auf. Das bedeutet, dass sich kurze Phasen, in denen Zellen zerstört werden, von längeren Phasen unterscheiden, in denen die Erkrankung nicht weiter voranschreitet oder sich die Zellen zusätzlich manchmal erholen. Dennoch heilt eine Parodontitis nicht von selbst aus.
Traditionelle Therapie: Physiotherapie und Medikamente
Die wichtigsten Ziele der Parodontalbehandlung sind der Erhalt möglichst vieler Zähne und die Wiederherstellung des kranken Zahnhalteapparates. Um dies zu erreichen, muss zunächst das Fortschreiten der Krankheit gestoppt oder zumindest verlangsamt werden. Die Behandlung wird in der Regel in 3 Phasen durchgeführt:
- Erste oder Hygienephase ( Phase 1 ) – in zahlreichen Prophylaxesitzungen wird der Zahnbelag entfernt und der Patient über die häusliche Zahnhygiene sowie über den Zusammenhang zwischen Behandlung, Ernährungsgewohnheiten und aktiver Vorbeugung aufgeklärt.
- Zahnfleischbehandlung ( Phase 2 ) – Voraussetzung für eine wirksame Therapie ist die Entfernung von bakteriellem Zahnbelag und Zahnstein in den Zahnfleischtaschen mit Küretten (Handinstrument) und Ultraschallreinigungsgerät, eventuell unter Regionalanästhesie. Dies bewirkt die Beseitigung von Entzündungen im Zahnhalteapparat sowie einen Rückgang der entzündlich vertieften Zahnfleischtaschen.
- Nachsorge- und Erhaltungsbehandlung ( Phase 3 ) – Kontrolle der Wirksamkeit der häuslichen Zahnpflege sowie insbesondere eine gründliche fachgerechte Reinigung aller bakteriell belasteten Zahnflächen ober- und unterhalb des Zahnhalteapparates in regelmäßigen Abständen (2-6 mal pro Jahr – sog. Recall- oder Follow-up-Sitzung) im Rahmen eines therapieorientierten Mundbehandlungsprogramms.
Ebenso wichtig ist die Erkenntnis, dass Schäden am Zahnhalteapparat, die durch Parodontitis oder Parodontose entstehen, nicht vollständig reparabel sind. Daher sind Vermeidung, Früherkennung und auch Behandlung von hohem Wert.
Wie kann ich Parodontitis vorbeugen?
Eine achtsame Zahnpflege mit regelmäßiger Zahnreinigung spielt bei der optimalen Vermeidung eine entscheidende Rolle.
Keine Gingivitis ohne Plaque
Generell gilt: Ohne Zahnbelag oder Plaque im Mund gibt es keine Gingivitis und damit auch keine chronische Gingivitis. Ohne chronische Gingivitis kann eine Parodontitis nahezu ausgeschlossen werden.
Konsequente Zahnhygiene ist das A und O
Die tägliche, richtig durchgeführte Mundhygiene zu Hause ist das wichtigste Element einer wirksamen Parodontitis-Behandlung. Dabei muss auch klar sein, dass eine orale Therapie allein weder zur Vermeidung noch zur dauerhaften Therapie ausreicht. Der Zahnarzt oder die Dentalhygienikerin kann durch die konsequente Entfernung von Zahnstein (harter Plaque) zur Vermeidung beitragen.
20 Naturheilmittel gegen Parodontitis und Zahnfleischschwund
Mundflora auf Vordermann bringen
Während es weiter oben im Artikel über Parodontitis eher um klassische Therapiemethoden ging, erfahren Sie nun, wie Parodontitis mit Hilfe der Alternativmedizin ganzheitlich behandelt werden kann. Eine Zahnfleischerkrankung beginnt oft unbemerkt mit einer Entzündung des Zahnfleischgewebes, die sich immer weiter ausbreitet. Dadurch können sich Zahnfleischtaschen bilden und die Zähne können ihren Halt im Kiefer verlieren. Aus diesem Grund ist es wichtig, diese Krankheit so früh wie möglich zu erkennen und entsprechend zu behandeln. Dies ist auch mit völlig harmlosen Behandlungen möglich, die Ihre Zähne und den Zahnhalteapparat stärken, ohne Ihren Körper zu belasten.
1. Milieutherapie
Sobald die hygienischen Aspekte behoben sind, können die anderen Verfahren zur Hilfe genommen werden. Die komplementärmedizinische Behandlung versucht, das Milieu zusammen mit den Ansätzen der Standardmedizin zu maximieren.
Dies geschieht mit den folgenden Punkten:
- Stärkung des körpereigenen Immunsystems durch Phytotherapie und Stress- und Angstkontrolle
- antibiotische Lebensmittel und auch Kräuter
- Nutzung der reinigenden Eigenschaft von Rohkost
- Optimierung des Säure-Basen-Gleichgewichts durch Ernährung
- Förderung der Speichelbildung
- Verringerung von Umweltbelastungen und Genussgiften
2. Ölziehen bei Parodontitis
Das Putzen der Zähne mit Wasser und Zahnpasta ist heute fest in den Alltag integriert. Allerdings werden dadurch nicht alle Mikroorganismen beseitigt, sondern nur die wasserlöslichen Partikel. Es gibt aber noch fettlösliche Fragmente, die sich ungehindert weiter ausbreiten. Diese können Sie durch Ölziehen loswerden. Kokosnuss-l oder Sesamöl bieten sich an, weil ihnen eine entzündungshemmende Wirkung nachgesagt wird.
Nehmen Sie einen Teelöffel des Öls und ziehen Sie es für etwa 5 Minuten über die Zahnzwischenräume. Danach können Sie Ihre Zähne ganz normal putzen.
Führen Sie zweimal täglich eine Ölspülung (auch Ölziehen genannt) mit einem Teelöffel hochwertigem Sesam- oder Kokosnussöl, wahlweise auch Olivenöl, durch. Die Ölspülung hat zum einen eine massierende Wirkung auf die beanspruchten Zahnhälse. Zum anderen ist sie in der Lage, die Stoffwechselschadstoffe der Mikroorganismen aus dem Zahnfleischgewebe zu ziehen.
Tagsüber haben sich Mundspülungen mit entzündungshemmenden Eigenschaften, wie Salbei oder Rosmarin, bewährt. Sie können diese sowohl während der Parodontitis-Therapie als auch danach anwenden.
3. Adstringentien gegen Blutverlust
Wirkstoffe wie Gerbstoffe bewirken einen Verschluss der Oberfläche, indem sie ihr Wasser entziehen. Die Schleimhäute fühlen sich danach wirklich trocken und auch rau an. Dadurch wird der Blutverlust gestoppt, und auch eine antibakterielle Wirkung ergänzt das Wirkungsspektrum. Folgende Adstringentien haben sich als wirksam erwiesen:
- Tormentilla (Blutwurz)
- Ratanhiawurzel
- Myrrhe
Nicht vergessen: Gerbstoffe können bei unzureichendem Speichelfluss als unangenehm empfunden werden.
4. Stärkung des Immunsystems
Die Anzeichen und Symptome zu bekämpfen ist ein Punkt, die Ursache zu bekämpfen ein weiterer. Ein solides, unbeschädigtes Immunsystem erkennt und stoppt auch Infektionen im Körper – ohne fremde Hilfe. Das wirkt sich auch auf Gingivitis und Parodontitis aus.
Die heutige moderne Ernährung enthält kaum noch alle Mineralien, Vitamine sowie verschiedene andere Nährstoffe, die der Körper für ein solides Immunsystem benötigt. Wichtig sind:
Die Vitamine A, B, D, E, C und K2. Sowie Folsäure, Magnesium, Kalzium und auch Omega-3-Fettsäuren. Die Erneuerung Ihrer Vitaminspeicher ist nicht nur gut für Ihr Immunsystem. Ihr Speichel mineralisiert zusätzlich und kann diese Mineralien so an Ihre Zähne und Ihr Zahnfleisch weitergeben – und sie so stärken.
Antioxidantien verbessern Ihren Schutz vor freien Radikalen, was Ihr Immunsystem entlastet. Antioxidantien sind zum Beispiel in frischem Gemüse, Obst und auch Hülsenfrüchten zu finden. Außerdem ist es wichtig, dass Sie den vorhandenen Keimen in Ihrem Mund wenig Nahrung bieten. Wenn Sie Ihren Zuckerkonsum verringern, können die Keime „ausgehungert“ werden.
5. Vitamin A bei Parodontitis
Das Vitamin A, auch Retinol genannt, gehört zu den fettlöslichen Vitaminen und kommt vor allem in tierischen Lebensmitteln vor. In pflanzlichen Lebensmitteln können hingegen Vitamin-A-Vorstufen enthalten sein, die als Provitamin A oder Carotinoide bezeichnet werden.
Mit der Nahrung aufgenommenes Vitamin A wird in der Leber gespeichert, während aufgenommenes Provitamin A im Dünndarm aufgespalten und in andere Vitamine umgewandelt wird.
In unserem Organismus wird es hauptsächlich für die folgenden Vorgänge benötigt:
- die Funktion des körpereigenen Immunsystems – bei einem Vitamin-A-Mangel steigt die Zahl der Infektionen
- die Neubildung von Zellen in der Haut und auch in den Schleimhäuten – ein Mangel kann zu Zellschäden führen, die nur unzureichend abheilen; besonders bei Parodontitis kann die Zufuhr von Vitamin A die Heilung fördern.
Der tägliche Bedarf eines gesunden und ausgeglichenen Erwachsenen liegt bei 0,8 bis 1 mg Retinol, das als reines Vitamin A oder umsetzbares Provitamin A geliefert wird. Sie finden Vitamin A vor allem in Leber, Fisch, Milchprodukten sowie Eiern. Provitamin A ist vor allem in grünem Blattgemüse sowie in rotem, gelbem und orangefarbenem Gemüse und Obst enthalten – wenn diese kurz zubereitet werden, kann der Körper die Carotinoide besser aufnehmen.
Die Einnahme von Nahrungsergänzungsmitteln wird empfohlen für:
- Vegetarier und Veganer, die ihren Vitaminbedarf nicht über die Ernährung decken können
- Schwangere und stillende Frauen haben einen erhöhten Bedarf
6. Vitamin C bei Parodontitis
Vitamin C ist auch als Ascorbinsäure bekannt. Es kann nur über die Nahrung aufgenommen und nicht im Körper gespeichert werden.
Vitamin C ist für die Zahngesundheit unerlässlich, vor allem wegen seiner Aufgabe für:
- das körpereigene Immunsystem: Wenn die Vitaminversorgung stimmt, können die Abwehrkräfte unseres Körpers richtig mit Karieserregern und anderen Krankheitserregern umgehen. Fehlt dem Körper Vitamin C, sind sowohl der Schutz vor Entzündungen als auch die Heilung von Verletzungen beeinträchtigt.
- die Bildung von Bindegewebszellen, Zähnen, Zahnfleischgewebe und Knochen: Die bekannteste Vitamin-C-Mangelkrankheit, Skorbut, betraf früher vor allem Seefahrer und äußerte sich zunächst durch blutende Zahnhälse und ausfallende Zähne.
Der Richtwert für gesunde Erwachsene liegt bei 95 bzw. 110 mg Vitamin C pro Tag (speziell für Frauen und Männer). Vitamin C ist vor allem in frischem Gemüse und Obst enthalten, wird aber bei Kontakt mit Licht, Wärme und Sauerstoff sehr schnell abgebaut, so dass hier Frische und Rohverzehr bzw. eine möglichst kurze Kochzeit besonders wichtig sind. Zusätzliche Vitamin-C-Präparate sind in einem ausgewogenen Ernährungsplan in der Regel nicht erforderlich, Ausnahmen sind:
- ältere Menschen mit einem extrem unausgewogenen Ernährungsplan
- Zigarettenraucher mit einem sehr einseitigen Ernährungsplan
7. Vitamin B12 bei Parodontitis
Wenn es um die Mundgesundheit geht, steht Vitamin B nicht nur für das, was wir uns wünschen, nämlich eine gute Verbindung zu Ihrem Zahnarzt, sondern vor allem für Vitamin B12, auch Cobalamin genannt.
Vitamin B12 wird meist über tierische Lebensmittel aufgenommen und kann in der Leber gespeichert werden. Anzeichen und Symptome eines Mangels machen sich daher erst bei einer dauerhaften Unterversorgung bemerkbar.
Ein Mangel an Vitamin B12 kann zu Blutarmut führen und zeigt sich auch häufig durch wunde Stellen an den Schleimhautschichten des Mundes. Unser Körper benötigt Vitamin B12 im Allgemeinen für:
- die Bildung von roten Blutkörperchen
- die Bildung von neuer DNA während der Zellentwicklung
- die Aufnahme von Folsäure
Ein gesunder und ausgeglichener Erwachsener nimmt täglich etwa 3 µg Vitamin B12 zu sich. Der Großteil dieses Vitamins ist in tierischen Lebensmitteln wie Fleisch, Fisch, Eiern und Milch enthalten – schon 100 g Emmentaler Käse oder 60 g Hackfleisch reichen aus, um den Tagesbedarf zu decken.
Nahrungsergänzungsmittel sind besonders empfehlenswert für:
- Veganer, die ihren Vitaminbedarf nicht ausreichend mit pflanzlichen Lebensmitteln decken können.
- Personen, die an Erkrankungen des Magens, des Darmtrakts oder der Bauchspeicheldrüse leiden oder Medikamente einnehmen, die die Vitamin-B-Aufnahme behindern.
8. Vitamin D bei Parodontitis
Das Vitamin D3 („Calcitriol“) ist ein Hormon, das eine entscheidende Rolle bei der Knochenbildung spielt und die Fähigkeit hat, Entzündungen zu minimieren.
Bei Patienten mit einem hohen Vitamin-D3-Spiegel treten weniger Zahnfleischbluten und eine geringere Taschentiefe auf. Frühzeitigem Zahnverlust kann somit vorgebeugt werden. Darüber hinaus hat Vitamin D3 sowohl immunologische als auch metabolische Auswirkungen auf unseren Körper. Autoimmunerkrankungen, Gelenkentzündungen und auch Diabetes mellitus treten bei niedrigen D3-Werten besonders häufig auf.
Da Vitamin D3 das Immunsystem des Körpers unterstützt, kann ein Mangel folgende Folgen haben:
- Herz-Kreislauf-Probleme sowie Herzstillstand
- Konzentrations- und auch Ruhezustände
- Unwohlsein
- Depressionen
Krankheiten wie Asthma bronchiale und Krebs werden ebenfalls mit reduzierten D3-Werten in Verbindung gebracht. Es wurde festgestellt, dass ein ausreichender Vitamin-D3-Gehalt eine Resistenz gegen Influenza bewirkt. Studien zeigen, dass Patienten mit einem 25-OH-Vitamin-D3-Gehalt (Calcidiol) von über 80ng/ml zu 85 % vor vielen chronischen Krankheiten geschützt sind.
Sie werden normalerweise für die Schwächung der Knochen empfohlen, aber sie können auch einen positiven Effekt auf das Immunsystem und die Kieferknochen haben, wie mehrere neuere Forschungen zeigen.
9. Vitamin K bei Parodontitis
Vitamin K wird unterteilt in Vitamin K1, das so genannte Phyllochinon, das mit der Nahrung aufgenommen wird, sowie in Vitamin K2, das so genannte Menachinon, das im Körper durch Darmbakterien gebildet wird.
Unser Körper braucht Vitamin K vor allem für die:
- Knochenbildung: Hier wirkt Vitamin K in Verbindung mit Vitamin D sowie Kalzium, um die Stabilität des Knochengewebes zu erhalten. Dies ist wichtig für das Wohlbefinden der Zähne, denn nur ein stabiler Kieferknochen gibt den Zähnen Halt.
- Blutgerinnung: Bei einem Mangel an Vitamin K kommt es viel häufiger zu Blutungen. Die Mundschleimhäute und auch der Zahnhalteapparat sind davon ebenfalls betroffen.
Gesunde Erwachsene benötigen täglich 60 bis 70 g Vitamin K (insbesondere Frauen und Männer), wobei der Bedarf ab dem 50.
Vitamin K ist vor allem in grünem Blattgemüse, Kohl sowie in Geflügelfleisch enthalten. Ein Vitamin-K-Mangel ist relativ selten, Zusatzpräparate werden von Ärzten insbesondere für folgende Personengruppen empfohlen:
- Neugeborene sowie Säuglinge in der Stillphase
- Osteoporose-Patienten
- Menschen mit bestimmten Krankheiten, z. B. Morbus Crohn, Zöliakie, und Menschen, die bestimmte Medikamente einnehmen müssen, z. B. verschreibungspflichtige Antibiotika, Phenobarbital
- Menschen mit alkoholbedingten Leberschäden, die Vitamin-K-Mangel verursachen
10. Mineralien bei Parodontitis
Nicht nur Vitamine, sondern auch Mineralstoffe sind sehr wichtig für die Gesunderhaltung der Zähne und auch des Zahnhalteapparates. Kalzium und Fluorid sind dabei die wichtigsten.
1. Kalzium (auch Calcium genannt) ist eine wichtige Grundlage unserer Knochenzellen.
Calcium ist aus 2 Gründen wichtig für die Zahngesundheit und das Wohlbefinden:
- Es fördert die Remineralisierung der Zähne und macht sie widerstandsfähig gegen Degeneration
- Es sorgt für die Sicherheit des Kieferknochens und damit auch für die Stabilität der darin ruhenden Zähne
2. Phosphor oder Phosphat ist ein weiterer Hauptbestandteil von Dentin und Zahnschmelz. Auch hier wird Vitamin D benötigt, um den mit der Nahrung aufgenommenen Phosphor in den Knochen und Zähnen zu speichern.
3. Fluoride erhöhen die Widerstandsfähigkeit gegen Karies und schützen so vor „Löchern“ im Zahn. Die Einstellung der Aktivität ist zweifach:
- Sie festigen den Zahnschmelz und machen ihn besonders widerstandsfähig gegen Säuren.
- Sie verringern den Stoffwechsel der Kariesbakterien und verhindern so deren Vermehrung.
Sie festigen den Zahnschmelz und machen ihn besonders widerstandsfähig gegen Säuren.
Sie verringern den Stoffwechsel der Kariesbakterien und verhindern so deren Vermehrung.
4. Magnesium – In neueren Studien wird Magnesium sogar eine entzündungshemmende Wirkung zugeschrieben. So sind bei einer ausreichenden Magnesiumversorgung weniger Fälle von Gingivitis und Parodontitis zu beobachten.
11. Omega-3-Fettsäuren bei Parodontitis
Forscher der Harvard University sowie der Harvard Institution of Public Health Israel Deaconess Medical Facility stellten nach umfangreichen Forschungsstudien fest: Je höher der Verzehr von Omega-3-Fettsäuren ist, desto geringer ist die Parodontitis-Erkrankungsrate in der Bevölkerung der Vereinigten Staaten.
Darüber hinaus würde eine Therapie des Zahnfleischproblems mit hochwertigen Omega-3-Fettsäuren auch bei verschiedenen anderen chronischen Entzündungskrankheiten wie Asthma, entzündlichen Darmerkrankungen, Arthritis und so weiter hilfreich sein.
Integrieren Sie also gleich solche Öle in Ihren Ernährungsplan, die reich an Omega-3-Fettsäuren sind, wie z.B. das Leinöl, das Hanföl oder das Krillöl. Nachfolgend sind derzeit täglich 1 bis 3 Esslöffel oder im Falle von Krillöl die angegebene Menge an Kapseln ausreichend.
12. Teebaumöl
Aufgrund seiner soliden antiseptischen Wirkung ist Teebaumöl hervorragend geeignet, um Bakterien und Entzündungen im Mund zu bekämpfen. Am einfachsten ist es, eine Zahnpasta mit Teebaumöl zu verwenden. Zusätzlich können Sie mehrmals täglich ein paar Tropfen Teebaumöl auf Ihre Zahnzwischenräume auftragen.
13. Kurkuma
Kurkuma hat eine ganze Reihe von nützlichen Eigenschaften. Wenn Sie Probleme mit Ihrem Zahnfleisch haben, können Sie eine Paste aus 1 Teelöffel Kurkumaextrakt, 1 Teelöffel Kristallsalz sowie einem halben Teelöffel Senföl herstellen und diese zweimal täglich anwenden.
14. Salbei und auch Thymian
Eine Mundspülung aus natürlichen Heilkräutern wie Thymian und Salbei kann schnell zu einer deutlichen Linderung von Parodontalerkrankungen führen. Geben Sie einfach 2 Esslöffel Salbei oder Thymian in einen Becher mit warmem Wasser. Nach 15 Minuten Einwirkzeit können Sie Ihre natürliche Mundspülung anwenden. Wir empfehlen, die Mundspülung über den Tag verteilt zu verwenden und zu konsumieren.
15. Klettenwurzel
Eine Mundspülung aus Klettenwurzel eignet sich ebenfalls hervorragend zur Bekämpfung von Parodontalerkrankungen. Dazu einfach einen Teelöffel Klettenwurzel in eine Tasse mit warmem Wasser geben und nach einer halben Stunde abseihen. Die so hergestellte Mundspülung muss mehrmals am Tag ausgiebig zum Spülen des Mundes verwendet werden.
16. Nelkenöl
Ein weiteres natürliches Hausmittel, das bei blutenden oder wunden Zahnwurzeln beliebt ist, ist Nelkenöl. Auch hier wird täglich ein wenig Nelkenöl mit dem Finger auf die Parodontalstellen aufgetragen.
17. Grüner Tee
Forschungen zufolge kann grüner Tee den Zahnfleischrückgang auf natürliche Weise stoppen. Daher müssen 2 Gläser grüner Tee pro Tag ausreichen, um proaktiv ihrer eigenen Zahnhygiene zu dienen.
18. Aloe vera
Die Anwendung von Aloe vera kann aufgrund ihrer antibakteriellen Eigenschaften zu einer deutlichen Verbesserung der bestehenden Zahnfleischentzündung führen. Am besten ist es, mehrmals täglich Aloe-Vera-Gel auf die betroffenen Stellen aufzutragen.
19. Natron (Backpulver)
Eines der bekanntesten natürlichen Mittel gegen Zahnfleischentzündungen ist Natron. Es ist wirklich einfach anzuwenden: Mischen Sie einfach morgens und abends eine Paste aus Natron und ein wenig Wasser und tragen Sie diese mit dem Finger auf das Zahnfleisch auf. Nach 10 Minuten spülen Sie den Mund ausgiebig aus und putzen Ihre Zähne wie gewohnt. Oder Sie können Ihre Zähne gleich damit putzen.
20. Selbstheilungskräfte bei Parodontitis stärken
Verschiedene Untersuchungen zeigen den Zusammenhang zwischen Parodontitis und Gefäßerkrankungen (wie Arteriosklerose) oder Diabetes auf. Die Frage von Interesse muss daher lauten, wie man Patienten mit einer solchen entzündlichen Zahnfleischerkrankung, die zu Zahnverlust führen kann, unterstützen kann.
Ein Schwerpunkt von brasilianischen Wissenschaftlern, der für deren Studie verantwortlich ist, liegt auf der Unterstützung der Selbstheilungskräfte der Betroffenen. Die Theorie, die der Studie zugrunde liegt, ist, dass eine ganzheitliche Therapie, die mit der typischen Zahnfleischbehandlung einhergeht, die Lebenskraft des Patienten wiederherstellen und den dynamischen Prozess des entzündungsbedingten Knochenabbaus im Kieferbereich stoppen kann.
Insgesamt nahmen 60 Personen an der Studie teil: 40 hatten mit chronischer Parodontitis zu kämpfen, während weitere 20 Personen, die als Kontrollgruppe dienten, keine diesbezüglichen Probleme hatten. Alle Parodontitis-Klienten erhielten eine Standardbehandlung im Rahmen der üblichen Parodontitis-Therapie (Aufklärung, individuelle Zahnhygiene-Beratung, Messungen der Zahntaschen). Fünfzig Prozent dieser Patienten erhielten zusätzlich eine ganzheitliche Behandlung nach den Similé-Prinzipien.Diese bestand aus einer abführenden Lösung (Berberis in der Stärke C 6, 2 mal 2 Tabletten täglich), einer Intensivkur (Mercurius solubilis, Belladonna oder Hepar sulfuris, in der Wirksamkeit C 6, dreimal 2 Tabletten täglich) sowie der Nosode Pyrogenium zur Förderung des Energiegleichgewichts (in der Potenz C 200, eine Dosis wöchentlich). Zu Beginn und auch am Ende der Forschungsstudie nach 90 Tagen wurden nicht nur medizinische Kriterien zur Parodontitis erhoben, sondern auch serologische Analysen zur Bestimmung von Cholesterin-, Triglycerid-, Zucker- und Harnsäurewerten durchgeführt.
Bei den fachlichen Kriterien wie Sondierungstiefe, Plaqueindex und auch dem Grad des Zahnfleischbluten wurde in beiden Behandlungsgruppen eine deutliche Verbesserung erzielt. Auf der Ebene der serologischen Werte war die zusätzliche Therapie mit ganzheitlichen Behandlungen der typischen Therapie überlegen.
Zum Schluss: Können geschädigte und abgestorbene Zähne den ganzen Körper krank machen?
Ein jahrhundertealtes Zitat von Paracelsus hat bis heute nichts von seiner Aktualität verloren: „An jedem Zahn hängt ein ganzer Mensch.“ Die Bedeutung der menschlichen Zähne geht weit über die Funktion des Kauens hinaus. Zahnerkrankungen sind nicht nur ein rein ästhetisches Problem, sie bedeuten viel mehr Schmerzen, Schäden und weitreichende Folgen für den gesamten Körper. Zähne, Organismus und Psyche sind eng miteinander verbunden, beeinflussen sich gegenseitig und können die Ursache für eine ganze Reihe von chronischen Krankheiten sein. So kann ein kranker Zahn leicht den ganzen Körper schwächen und ein gestörtes Kiefergelenk kann zu Rücken-, Kopf- und Nackenschmerzen sowie Ohrensausen führen. Hinter jedem Zahn verbirgt sich ein Organ. Ist ein Zahn krank, kann sich dies im entsprechenden Organ bemerkbar machen und umgekehrt. Um die Beschwerden auf Dauer loszuwerden, muss die Ursache ermittelt werden, damit beide Störfelder, Zähne wie Organismus, behandelt werden können.
Seit langem geht man in der Naturheilkunde davon aus, dass jeder Zahn eine Beziehung zu einem bestimmten Organ hat. Besonders in der traditionellen chinesischen Medizin gilt dieses Prinzip schon seit 4000 Jahren. An den Zähnen lassen sich Signale ablesen, die unser Körper uns übermittelt. Im Umkehrschluss kann ein krankes Organ den dazugehörigen Zahn schädigen.
Die Gesundheit der Zähne ist ein Ausdruck eines gesunden Organismus.
FAQs
Wie gefährlich ist die Parodontitis?
Häufig wird das Risiko einer Parodontitis von den Betroffenen ignoriert. Unbehandelt führt Parodontitis nicht nur zu fehlenden Zähnen und damit zu teurem Zahnersatz wie Implantaten. Nein, sie kann auch zu großen substanziellen Schäden im gesamten Körper führen. Je nach vorbestehenden Grundproblemen wie Diabetes besteht eine erhöhte Gefahr von Netzhaut- oder Nierenschäden. Auch die Gefahr von Herz-Kreislauf-Erkrankungen oder Schlaganfällen kann sich erhöhen.
Ist die Parodontitis behandelbar?
Parodontitis ist eine hartnäckige Erkrankung, die aufgehalten, und unter Umständen vollständig geheilt werden kann. Mit der richtigen Behandlung kann das Fortschreiten der Krankheit aufgehalten und auch der damit verbundene Zahnverlust verhindert werden. Patienten, die an chronischer Gingivitis leiden, benötigen eine langfristige Behandlung.
Ist Parodontitis ansteckend?
Parodontitis wird durch Bakterien ausgelöst. Damit ist Parodontitis eine eigentlich übertragbare Krankheit und vor allem auch ansteckend. Dabei ist eine Übertragung durch Husten in Form einer Perleninfektion äußerst unwahrscheinlich. Am wahrscheinlichsten ist eine Übertragung durch die Benutzung der gleichen Zahnbürste oder durch direkten Kontakt wie z.B. ausgiebiges Küssen. Achten Sie bei einer akuten Parodontitis darauf, dass andere Mundpflegeartikel wie Interdentalbürsten und Zahnputzbecher, aber auch Gläser und Besteck nur von einer Person benutzt werden. Eine weitere Empfehlung ist, den Lebenspartner ggf. ebenso wie den Nachwuchs bei der Parodontalbehandlung zu berücksichtigen, auch wenn der Partner oder das Kind keine Anzeichen programmieren.
Welche Bakterien lösen Parodontitis aus?
Mikrobielle Belastungen, die in der Lage sind, Parodontitis auszulösen, werden auch als Parodontitis-Markerkeime oder Leitkeime bezeichnet. Wenn diese bakteriellen Belastungen in entsprechender Anzahl vorhanden sind, ist eine Parodontitis wahrscheinlich.
Die Identifizierung dieser Bakterien spielt unter anderem für eine gezielte antibiotische Parodontitis-Behandlung eine wesentliche Rolle. Mit einem mikrobiellen Test wird nach den folgenden Markerkeimen gesucht:
- Porphyromonas gingivalis (P.g.)
- Tannerella forsythia (T.f.)
- Treponema denticola (T.d.)
- Aggregatibacter actinomycetemcomitans (A.a.)
- Prevotella intermedia (P.i.)
Parodontose/Parodontitis – Was ist der Unterschied?
Im gängigen Sprachgebrauch werden die Begriffe Parodontitis und Parodontose häufig synonym verwendet. Die Parodontose wird mit ästhetischen Faktoren und zusätzlich mit einer erhöhten Empfindlichkeit durch freiliegende Zahnhälse in Verbindung gebracht. Die Endung „-itis“ in Parodontitis weist dagegen darauf hin, dass es sich um eine chronische mikrobielle Infektion des Zahnhalteapparates und des Zahnfleischgewebes handelt, die zu Zahnverlust führen kann.
Kann ich eine Parodontitis haben, auch wenn mein Zahnfleischgewebe nicht blutet?
Ja. Die Parodontitis ist in der Regel chronisch und schmerzfrei. In der Regel tritt die Entzündung in den entstandenen Parodontaltaschen auf. Auch wenn Sie Ihre Zähne putzen, blutet das Zahnfleisch nicht ständig.
Ist Parodontitis genetisch bedingt?
Eine Studie aus 2017 legt nahe, dass die Gefahr einer Parodontitis vererbt werden kann. In der weltweit größten Untersuchung zu Genetik und Parodontitis hat ein Forscherteam der Berliner Charité herausgefunden, dass die Gefahr für die hartnäckige Schwellung des Zahnbetts ebenfalls vererbbar ist. Weitere Studien sollen folgen.
Warum wird die Parodontitis als „stille“ Erkrankung bezeichnet?
Ein entscheidender Hintergrund ist, dass eine chronisch entzündete Parodontaltasche zwar durch gelegentlichen Blutverlust des Zahnfleisches, nicht aber durch Beschwerden erkennbar ist. Diese Art der Entzündung wird zudem als nach innen gerichtet bezeichnet und bleibt daher meist von außen unsichtbar. Und auch das, was nicht entdeckt wird und auch keine starken Schmerzen verursacht, bleibt einfach unbeachtet. Um diesem Schicksal nicht ausgeliefert zu sein, helfen ein Selbstcheck und eine parodontale Grunduntersuchung (PGU) durch einen Zahnmediziner mit spezieller Ausbildung in Parodontologie.
Was ist eine apikale Parodontitis?
Diese Form der Parodontitis wird auch als Wurzelspitzenentzündung bezeichnet. In einem solchen Fall liegt eine bakterielle Infektion an der Spitze der Zahnwurzel vor. Eine Beseitigung der Infektion durch eine Wurzelbehandlung ist angebracht. Es kann zu plötzlichen sehr starken Beschwerden oder zu einer Abnutzung des Kieferknochens bis hin zum Zahnverlust kommen. Die Bakterien können auch in den Blutkreislauf gelangen und Entzündungen in verschiedenen anderen Teilen des Körpers hervorrufen.
Ist die Parodontitis mit Schmerzen verbunden?
Je nach Entwicklungsstadium, Form und Gebiet kann die Parodontitis über einen längeren Zeitraum völlig schmerzfrei sein. Daher wird die Parodontitis in der Regel nicht erkannt oder vernachlässigt. Dabei treten die Beschwerden nicht in Form der üblichen Zahnschmerzen wie bei Karies auf. Vielmehr kommt es zu erhöhtem starkem Blutverlust, Entzündungen und ebenfalls zu Schmerzen des Zahnfleisches. Werden diese Warnzeichen übersehen, kommt es zu einer verstärkten Rezession des Zahnhalteapparates sowie dazu, dass die Zähne aufgrund des freiliegenden Zahnhalses besonders empfindlich und damit auch wesentlich beschwerdeanfälliger werden.
Wie genau gelangen Keime aus dem Mund in den restlichen Körper?
Unsere Zähne sind über die Nerven und Kapillaren mit dem Körper verbunden. Ist eine Zahnwurzel entzündet, können giftige Stoffe aus Mikroorganismen über die Zahnwurzelspitze in den Blutkreislauf gelangen und unsere Körperorgane angreifen. Besonders wenn der Immunschutz geschwächt ist, was typischerweise bei Säuglingen, älteren oder kranken Menschen der Fall ist, haben unerwünschte Eindringlinge aus dem Mund ein leichtes Spiel.
ICD-Codes für diese Krankheit: K05 | K05.2 | K05.3
ICD-Codes sind international gültige Codes für medizinische Diagnosen. Sie sind zum Beispiel in Arztbriefen oder auf Arbeitsunfähigkeitsbescheinigungen zu finden.
Die Webinhalte von ÁYIO-Q.com dienen zu Ihrer Information und ersetzen in keinem Fall eine persönliche Beratung oder Behandlung durch einen qualifizierten Arzt. Die Inhalte von ÁYIO-Q.com können und dürfen nicht zur Erstellung eigenständiger Diagnosen oder zur Selbstmedikation herangezogen werden.
Quellen:
- Sara Thorbert-Mros,Björn Kassel,Tord Berglundh, Age of onset of disease in subjects with severe periodontitis: A 9- to 34-year retrospective study, https://doi.org/10.1111/jcpe.12757
- Parodontidis – Klinischer Leitfaden, EFP – New klassification, European Federation of Periodontology, Published March 2019, Zugriff 22.01.2022
- Pihlstrom BL, Michalowicz BS, Johnson NW. Periodontal diseases. Lancet. 2005;366(9499):1809-1820. doi:10.1016/S0140-6736(05)67728-8
- Torpy JM, Burke AE, Glass RM. Periodontal Disease. JAMA 2008; 299(5): 598., Zugriff 20.01.2022
- Lang, N.P. & Tonetti, M.S.: Periodontal Risk Assessment (PRA) for Patients in Supportive Periodontal Therapy (SPT) in: Oral Health & Preventive Dentistry 1/2003, S.7-16
- Heidemann, D. (Hrsg.): Parodontologie, Elsevier / Urban & Fischer Verlag, 4. Auflage, 2005
- Hellwig, E. et al.: Einführung in die Zahnerhaltung, Deutscher Zahnärzte Verlag, 7. Auflage, 2018
- Martinon P, Fraticelli L, Giboreau A, Dussart C, Bourgeois D, Carrouel F. Nutrition as a Key Modifiable Factor for Periodontitis and Main Chronic Diseases. J Clin Med. 2021;10(2):197. Published 2021 Jan 7. doi:10.3390/jcm10020197
- Neiva RF, Al-Shammari K, Nociti FH Jr, Soehren S, Wang HL. Effects of vitamin-B complex supplementation on periodontal wound healing. J Periodontol. 2005;76(7):1084-1091. doi:10.1902/jop.2005.76.7.1084
- Fageeh HN, Fageeh HI, Prabhu A, Bhandi S, Khan S, Patil S. Efficacy of vitamin C supplementation as an adjunct in the non-surgical management of periodontitis: a systematic review. Syst Rev. 2021;10(1):5. Published 2021 Jan 4. doi:10.1186/s13643-020-01554-9
- Garg P, Ghalaut P, Dahiya K, Ravi R, Sharma A, Wakure P. Comparative evaluation of crestal bone level in patients having low level of Vitamin D treated with dental implant with or without Vitamin D3 supplements. Natl J Maxillofac Surg. 2020;11(2):199-206. doi:10.4103/njms.NJMS_49_20
- Reginster JY. The high prevalence of inadequate serum vitamin D levels and implications for bone health. Curr Med Res Opin. 2005;21(4):579-586. doi:10.1185/030079905X41435
- Uwitonze AM, Rahman S, Ojeh N, et al. Oral manifestations of magnesium and vitamin D inadequacy. J Steroid Biochem Mol Biol. 2020;200:105636. doi:10.1016/j.jsbmb.2020.105636
- Meisel P, Schwahn C, Luedemann J, John U, Kroemer HK, Kocher T. Magnesium deficiency is associated with periodontal disease. J Dent Res. 2005;84(10):937-941. doi:10.1177/154405910508401012
- Huang CB, Ebersole JL. A novel bioactivity of omega-3 polyunsaturated fatty acids and their ester derivatives. Mol Oral Microbiol. 2010;25(1):75-80. doi:10.1111/j.2041-1014.2009.00553.x
- Chatterjee A, Saluja M, Agarwal G, Alam M. Green tea: A boon for periodontal and general health. J Indian Soc Periodontol. 2012;16(2):161-167. doi:10.4103/0972-124X.99256
- Mourão LC, Moutinho H, Canabarro A. Additional benefits of homeopathy in the treatment of chronic periodontitis: a randomized clinical trial. Complement Ther Clin Pract. 2013;19(4):246-250. doi:10.1016/j.ctcp.2013.05.002
- Munz M, Willenborg C, Richter GM, et al. A genome-wide association study identifies nucleotide variants at SIGLEC5 and DEFA1A3 as risk loci for periodontitis [published correction appears in Hum Mol Genet. 2018 Mar 1;27(5):941-942]. Hum Mol Genet. 2017;26(13):2577-2588. doi:10.1093/hmg/ddx151
- da Silva MK, de Carvalho ACG, Alves EHP, da Silva FRP, Pessoa LDS, Vasconcelos DFP. Genetic Factors and the Risk of Periodontitis Development: Findings from a Systematic Review Composed of 13 Studies of Meta-Analysis with 71,531 Participants. Int J Dent. 2017;2017:1914073. doi:10.1155/2017/1914073















